未成年人的甲状腺癌的常见病理类型有甲状腺乳头状癌、滤泡状癌及髓样癌[1]。儿童与青少年甲状腺乳头状癌(papillary thyroid carcinoma, PTC)是一种特殊类型的甲状腺癌,通常表现为更大的原发肿瘤灶、更多数量和范围的淋巴转移、更好的生存预后[2]。2015年美国甲状腺协会(ATA)公布的《儿童甲状腺结节与分化型甲状腺癌诊治指南》中将儿童及青少年定义为年龄≤18岁[3]。虽然儿童(年龄≤15岁)[4, 5]和青少年(15~18岁)[6]甲状腺乳头状癌在超声特征上有一定的相似性,但其病理基础、肿瘤的转移与侵袭能力、合并自身免疫性疾病情况、治疗方案选择等方面均存在差异[4]。
彩色多普勒超声是检查儿童及青少年甲状腺癌的主要诊断技术。国内外学者普遍认为青少年分化型甲状腺癌对外照射放疗及化疗不敏感,手术是主要方法,但手术切除范围仍存在一定争议[7]。故有必要深入探讨儿童与青少年甲状腺乳头状癌的术前超声声像及术后病理特征,旨在提高对儿童及青少年甲状腺乳头状癌精准诊疗水平。
1 资料与方法 1.1 研究对象回顾分析2017年8月~2019年8月经术后病理证实为甲状腺癌乳头状癌的未成年病例34例,并根据诊断甲状腺癌时的年龄分为儿童(≤15岁)组和青少年(15~18岁)组。
1.2 仪器与方法仪器:使用飞利浦LOQIC E9、IU-22、LOGIQ 5等彩超设备,探头频率7~11 MHz。
甲状腺结节术前超声声像分析:患者术前均进行常规超声检查,并分别由2名经验丰富的超声医生按照2017版ACR TI-RADS[8]相对客观的评分标准评价甲状腺结节的5项评分(结节成分、回声、形态、边缘、钙化强回声)、总得分、ACR TI-RADS分级情况,并记录该结节直径、位置、数目、淋巴结转移等情况。
甲状腺癌术后病理特征分析:根据甲状腺乳头状癌术后病理分期(pTNM)的标准(AJCC第8版)[9],对T(原发肿瘤)、N(区域淋巴结)、M(远处转移)情况进行分析,确定T、N、M后就可得出相应的总分期,即Ⅰ期、Ⅱ期、Ⅲ期、Ⅳ期。
1.3 数据统计分析采用SPSS 19.0统计学软件进行数据分析,计量资料以(x±s)表示,采用两组独立样本t检验进行比较;计数资料以%表示,采用χ2检验进行比较。P < 0.05认为差异有统计学意义。
2 结果 2.1 一般资料在16例儿童PTC中,有女性儿童10个、男性儿童6个;在18例青少年PTC中,有女性17个、男性1个,差异具有统计学意义(P=0.020)。儿童与青少年PTC临床特征的对比情况详见表 1,其中肿瘤的最大径线(mm)、肿瘤位置、淋巴结转移、突破包膜、远处转移等情况以术后病理结果为准。
| 表 1 儿童及青少年甲状腺乳头状癌的临床特征 |
按照2017版ACR TI-RADS的分类标准,对比分析儿童与青少年PTC二维超声声像图特征,结果发现二组在局灶性强回声、超声诊断淋巴转移、ACR TI-RADS总得分、ACR TI-RADS分类方面的差异均具有统计学意义,而在结节成分、回声、边界、是否合并弥漫性病变方面的差异没有统计学意义(表 2)。
| 表 2 儿童及青少年甲状腺乳头状癌的超声特征对比 |
按照第8版甲状腺癌AJCC/TNM分期系统对34例儿童与青少年PTC进行pTNM分期,对比分析了这两组患者的病理学特征(表 3),结果发现儿童组的N1b比例为43.8%(7/16),而青少年组为5.6%(1/18)。儿童组的pTNM分期为Ⅰ和Ⅱ期的人数均为8人,而青少年组Ⅰ期为15人,Ⅱ期仅为3人。另外在pT分期、是否突破包膜、是否侵犯包膜、是否合并桥本甲状腺炎、是否合并甲亢、是否合并钙化(病理)等方面,儿童组与青少年组差异并无统计学意义。
| 表 3 34例儿童与青少年PTC病理学特征对比 |
病例1,男性患者,4岁,因“右侧甲状腺肿物”入院。主诉:发颈部肿物2月余。体检可见右侧甲状腺Ⅱ度肿大,可触及多个结节,均质韧。超声表现为甲状腺右侧叶内实性结节,结节内可见微小钙化,ACR TI-RADS分类为5类(考虑恶性可能);右侧颈部多发淋巴结肿大(考虑转移可能),详见图 1。
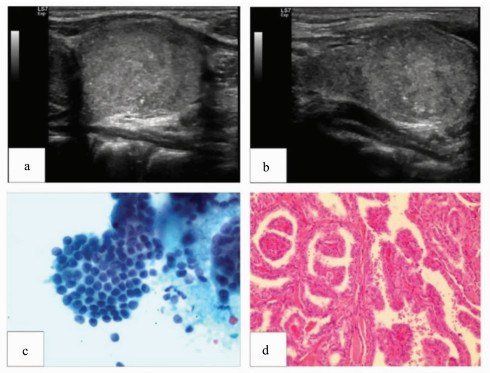
|
图 1 病例1,男性患者,4岁,因“右侧甲状腺肿物”入院 a.二维声像图横切面;b.二维声像图纵切面,超声表现为甲状腺右侧叶内实性结节,结节内可见微小钙化,ACR TI-RADS分类为5类(考虑恶性可能);c.细针穿刺物涂片查见可疑甲状腺乳头状癌细胞;d.术后病理证实甲状腺乳头状癌 |
病例2,女性患者,16岁,因“甲状腺肿物”入院。主诉:体检发现甲状腺肿物3月。查体可见甲状腺双侧叶无肿大,甲状腺左侧叶内可触及一个大小约2.0 cm×3.5 cm肿物,质韧。超声表现为甲状腺左侧叶内多发实性及混合性结节,结节内未见钙化,ACR TI-RADS分类为3~4类,详见图 2。

|
图 2 病例2,女性患者,16岁,因“甲状腺肿物”入院 a.二维声像图纵切面,超声表现为甲状腺左侧叶下极内实性结节,结节内未见钙化,ACR TI-RADS分类为4类;b.彩色多普勒血流显像(CDFI)提示结节内可见较丰富血流信号;c.超声弹性成像图表现为整个病灶内以蓝色为主,弹性评分3分;d.术后病理证实甲状腺乳头状癌 |
儿童及青少年甲状腺癌的超声特点就是微小钙化,本研究中34例儿童及青少年甲状腺癌患者伴微小钙化24例(70.6%),尤其是儿童甲状腺癌的微钙化比率为93.8%(15/16),青少年的微钙化比率是50%(9/18)。其他研究报道儿童及青少年甲状腺癌的微钙化率达到86.4%[10]。一般认为,超声显示的微小钙化基本可以反映病理学镜下看见的砂粒体,砂粒体是甲状腺恶性病灶常见的表现之一。与此同时,儿童及青少年甲状腺癌出现弥漫硬化型乳头状癌(DSV-PTC)的比率也很高,DSV-PTC比一般乳头状癌侵袭性强,常发生颈部淋巴结转移和肺转移,预后较一般乳头状癌差[11, 12]。本研究中DSV-PTC的发生率为10.0%,李的研究为15.2%[10],朱的研究为20.7%[13],均高于正常甲状腺乳头状癌的0.7%~6.6%[14]。
儿童及青少年甲状腺癌一个重要的临床表现是颈部淋巴结转移及远处转移,文献报道的转移率高达50%~83%[5],在本研究中超声发现淋巴转移24例(70.6%),其中多发转移22例(64.7%),通过术后病理发现淋巴转移24例(70.6%)。术后病理还发现已经侵犯包膜的有26例(76.5%),已经突破包膜的为21例(61.8%)。这些结果证实儿童及青少年甲状腺癌易发生早期转移,行超声检查时应特别颈部区域淋巴结。
受环境、激素、遗传等各方面因素的影响,儿童与青少年甲状腺癌以每年1.75/10万的速度逐年增增[15]。本研究通过对比分析发现,15岁以下儿童PTC相较于青少年患者的局部侵袭性更强且易于转移,pTNM分期更高,在超声声像图表现为结节出现微钙化的频率更高,ACR TI-RADS总分和分类也更高。因此当发现儿童甲状腺结节质地坚硬、肿块生长迅速,尤其是超声发现有砂粒或粗大的钙化灶,应考虑有儿童甲状腺癌之可能,若有颈淋巴结肿大者更应高度怀疑。如果出现高度可疑的甲状腺结节或肿大淋巴结时,超声医师可直接建议患者行超声引导下的细针穿刺细胞学检查(FNAC)检查,穿刺结果是指导临床医师进行手术决策的主要依据。本研究中的儿童与青少年PTC男女比分别为3:5和1:17,有文章报道14~18岁年龄组的男女比为1:12.5[13],而过了青春期之后男女比下降为1:3左右[16]。青春期前后出现PTC的女性患者增加,可能与女性青春期性激素水平变化有关[17]。很多研究都表明出现这样的性别差异可能与雌激素水平升高有关,雌激素可能在此过程中发挥着关键作用[18]。在本研究中的18例青少年PTC,其中5例(27.8%)伴有慢性淋巴细胞性甲状腺炎,而在儿童PTC中只有2例伴有慢性淋巴细胞性甲状腺炎。也有研究表明PTC伴有慢性淋巴细胞性甲状腺炎多见于女性,且这类患者肿瘤的侵袭转移能力更弱,术后肿瘤复发率也更低[3]。
本研究结果发现,相比于青少年组PTC,儿童组PTC患者存在更多的淋巴转移和微小钙化,所以TI-RADS分类和pTNM分期更高,这表明这两种PTC可能存在不同的发病机制。以往的研究中,我们往往把青少年(≤18岁)PTC归为一类疾病,然而儿童PTC表现为肿瘤体积更大、淋巴转移更严重和较高的肺转移率[19]。临床医师在制定儿童PTC病人初治手术方案时,无论是在腺叶切除还是颈部淋巴结清扫方面均需比青少年更加积极。
总之,儿童甲状腺乳头状癌与青少年相比,淋巴转移更为严重,出现微钙化比率更高,进而导致TI-RADS总得分与分类更高,手术后病理分期(pTNM)也更晚。青少年甲状腺乳头状癌以女性多见,这可能与雌激素水平升高有关。但本研究属于回顾性研究,没有随访情况资料;本研究的另一个潜在局限性是病例数量不大,尚需进一步开展大样本、多中心的前瞻性研究来探讨儿童与青少年甲状腺癌之间的差异。
| [1] |
刘立波. 甲状腺癌的临床病理特征及预后分析[J]. 中国医药指南, 2019, 17(4): 138-139. |
| [2] |
Keegan T H, Grogan R H, Parsons H M, et al. Sociodemographic disparities in differentiated thyroid cancer survival among adolescents and young adults in California[J]. Thyroid, 2015, 25(6): 635-648. DOI:10.1089/thy.2015.0021 |
| [3] |
Francis G L, Waguespack S G, Bauer A J, et al. Management guidelines for children with thyroid nodules and differentiated thyroid cancer[J]. Thyroid, 2015, 25(7): 716-759. DOI:10.1089/thy.2014.0460 |
| [4] |
Jeong S H, Hong H S, Lee E H, et al. Papillary thyroid carcinoma arising in children and adolescent Hashimoto's thyroi-ditis:ultrasonographic and pathologic findings[J]. International Journal of Endocrinology, 2016, 2016: 2397690. |
| [5] |
鞠丽君, 刘浩, 刘冬. 儿童乳头状甲状腺癌高频超声声像图特征分析[J]. 中华临床医师杂志(电子版), 2012, 6(18): 153-155. DOI:10.3877/cma.j.issn.1674-0785.2012.18.057 |
| [6] |
Sugino K, Nagahama M, Kitagawa W, et al. Papillary thyroid carcinoma in children and adolescents:long-term follow-up and clinical characteristics[J]. World Journal of Surgical, 2015, 39(9): 2259-2265. DOI:10.1007/s00268-015-3042-4 |
| [7] |
杨汶川, 李凝, 陈香利, 等. 青少年分化型甲状腺癌60例临床分析[J]. 中国肿瘤外科杂志, 2014, 6(6): 392-394. DOI:10.3969/j.issn.1674-4136.2014.06.015 |
| [8] |
Tessler F N, Middleton W D, Grant E G, et al. ACR thyroid imaging, reporting and data system (TI-RADS):white paper of the ACR TI-RADS committee[J]. Journal of the American College of Radiology, 2017, 14(5): 587-595. DOI:10.1016/j.jacr.2017.01.046 |
| [9] |
Tuttle R M, Haugen B, Perrier N D. Updated american joint committee on cancer/tumor-node-metastasis staging system for differentiated and anaplastic thyroid cancer (eighth edition):what changed and why?[J]. Thyroid, 2017, 27(6): 751-756. DOI:10.1089/thy.2017.0102 |
| [10] |
李素娟, 邓学东, 武心萍. 儿童及青少年甲状腺癌的超声声像分析[J]. 中华医学超声杂志(电子版), 2019, 16(3): 202-206. DOI:10.3877/cma.j.issn.1672-6448.2019.03.009 |
| [11] |
岳林先, 马懿, 邓立强, 等. 弥漫硬化型甲状腺乳头状癌的声像图表现[J]. 中华超声影像学杂志, 2009(9): 783-785. DOI:10.3760/cma.j.issn.1004-4477.2009.09.019 |
| [12] |
朱蓓琳, 邬宏恂, 臧亚萍, 等. 甲状腺弥漫硬化型乳头状癌的超声特征及价值[J]. 中国超声医学杂志, 2014, 30(10): 867-870. |
| [13] |
朱蓓琳, 胡烨, 李洁, 等. 儿童及青少年甲状腺癌的超声特点分析[J]. 中国超声医学杂志, 2017, 33(8): 679-682. |
| [14] |
Vuong H G, Kondo T, Pham T Q, et al. Prognostic significance of diffuse sclerosing variant papillary thyroid carcinoma:a systematic review and meta-analysis[J]. Europe Journal of Endocrinology, 2017, 176(4): 433-441. DOI:10.1530/EJE-16-0863 |
| [15] |
王正花, 申广红. 儿童甲状腺结节的诊断与治疗[J]. 国际儿科学杂志, 2017, 44(8): 539-543. DOI:10.3760/cma.j.issn.1673-4157.2013.01.007 |
| [16] |
Bray F, Ferlay J, Soerjomataram I, et al. Global cancer statistics 2018:GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries[J]. CA:A Cancer Journal for Clinicians, 2018, 68(6): 394-424. DOI:10.3322/caac.21492 |
| [17] |
王广辉, 王畏, 钱军. 雌激素受体α和孕激素受体在甲状腺乳头状癌中的表达及意义[J]. 现代肿瘤医学, 2018, 26(21): 3383-3387. |
| [18] |
彭学姣, 许天敏, 张琨, 等. 雌激素与甲状腺癌相关性的研究进展[J]. 现代肿瘤医学, 2018, 26(11): 1791-1794. DOI:10.3969/j.issn.1672-4992.2018.11.036 |
| [19] |
李泽昊, 李建华, 李利文, 等. 儿童甲状腺乳头状癌临床分析及肺转移风险因素讨论[J]. 国际外科学杂志, 2017, 44(5): 332-335. DOI:10.3760/cma.j.issn.1673-4203.2017.05.013 |



